Dermatite allergica da contatto
| Dermatite allergica da contatto | |
|---|---|
 | |
| Specialità | dermatologia |
| Classificazione e risorse esterne (EN) | |
| MeSH | D017449 |
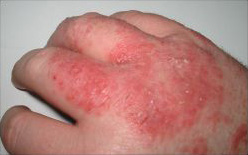
La dermatite allergica da contatto è una reazione infiammatoria (immunitaria) della pelle di tipo ritardato (o reazione 4 o DTh). È essenziale non confonderla con la dermatite atopica, o eczema atopico, causata da una iperreattività delle mastcellule e cioè da una reazione immunitaria di tipo1 (o da IgE).
Epidemiologia
[modifica | modifica wikitesto]Questa forma costituisce il 90-95% di tutte le dermatiti occupazionali che a loro volta ammontano al 13-34% di tutte le patologie occupazionali. Il 4-7% di tutte le visite dermatologiche ambulatoriali viene effettuato per una dermatite allergica da contatto.[1] In uno studio danese del 2001 si è rilevata una prevalenza puntuale dello 0,7% e una prevalenza nel corso della vita del 7,2% con percentuali maggiori nel sesso femminile rispetto a quello maschile. In seguito a patch-test, i più comuni allergeni responsabili sono risultati essere nichel, fragranze, colofonia e 4-ter-butilfenolo.[2] Il numero di patch-test positivi correla con l'età dal momento che gli anziani hanno avuto più tempo per sviluppare sensibilizzazioni, tuttavia la capacità di sensibilizzazione è simile in ogni fascia d'età. I bambini tendono a sensibilizzarsi al nichel contenuto negli orecchini o in oggetti di uso quotidiano, i giovani adulti con sostanze con i cosmetici e con sostanze cui vengono a contatto per motivi occupazionali (specialmente barbieri, parrucchieri, estetisti, tipografi, vetrai) mentre gli anziani si sensibilizzano più frequentemente ai medicamenti.[3] Le femmine sono più affette dei maschi in ragione della loro maggiore esposizione ad alcuni degli allergeni più frequenti più che per motivi costituzionali sebbene mostrino risposte immunitarie cellulo-mediate più sostenute rispetto ai maschi.[4] Anche le differenze etniche nella sensibilizzazione ad alcuni allergeni sono prevalentemente correlate all'esposizione.[5]
Eziologia
[modifica | modifica wikitesto]I fattori di rischio per la sensibilizzazione sono il potenziale allergenico della data sostanza, la sua concentrazione, la durata dell'esposizione, l'integrità o meno della cute del soggetto (da cui il maggior rischio per i soggetti con dermatiti irritative da contatto) e una precedente sensibilizzazione ad altri allergeni.[6] La dose minima di allergene in grado di determinare una reazione positiva al patch-test è nota come dose soglia. La dose soglia è influenzata dalla base in cui è disciolto l'allergene e dal sito in cui si effettua il patch-test. Alcune persone sensibilizzate ad un determinato allergene possono tollerarne una certa dose senza sviluppare reazioni, in tal caso si parla di sensibilizzazione latente. Dal punto di vista immunologico, tuttavia, non esistono differenze tra la sensibilizzazione latente e quella manifesta.[7]
Tra i fattori di rischio ambientali l'esposizione ai raggi UVB (ma non UVA) riduce il rischio di sensibilizzazione mentre l'esposizione al vento e la sudorazione la aumentano.[8]
La sensibilizzazione è influenzata anche da fattori genetici. I figli di genitori sensibilizzati ad una data sostanza sono più suscettibili alla sensibilizzazione verso quella sostanza e hanno una maggiore possibilità di risultare positivi ai patch-test.[9] Polimorfismi in geni coinvolti nell'uptake dell'antigene attraverso la cute, nella risposta immunitaria antigene-specifica e nel metabolismo enzimatico degli allergeni influenzano la sensibilizzazione. Ad esempio i soggetti con N-acetiltransferasi (NAT-1 e NAT-2) ad attività superiore alla media sviluppano più facilmente dermatiti allergiche da contatto.[10]
Patogenesi
[modifica | modifica wikitesto]La sensibilizzazione è il requisito fondamentale per l'espressione clinica di una dermatite allergica da contatto. Le molecole allergizzanti che penetrano nell'organismo sono solitamente troppo piccole per determinare una risposta immunitaria. Alcune, tuttavia, sono chimicamente reattive ed essendo cariche positivamente (ad esempio Ni2+) si legano facilmente alle proteine, solitamente a carica negativa, comportandosi come apteni. In certi casi (urushiol) diventano reattive in seguito a un processo enzimatico e sono dette proapteni, in altri (terpeni) devono attivarsi o essere attivati esternamente, ad esempio per auto-ossidazione, in tal caso vengono chiamate preapteni.[11] Il complesso proteina-allergene si lega quindi al complesso maggiore di istocompatibilità di classe II (MHC-II) espresso dalle cellule di Langerhans nell'epidermide e dalle cellule dendritiche del derma che fanno parte della famiglia delle cellule presentanti l'antigene (APC). Alcuni allergeni possono legarsi direttamente ad MHC-II senza prima legarsi ad altre proteine o subire modificazioni enzimatiche.[12] Per l'attivazione, la maturazione e la migrazione delle APC devono essere presenti costimolatori che vengono prodotti in caso di stress o flogosi, tra cui i più importanti sono TNFα, IL-1β e GM-CSF; in loro assenza si sviluppa il fenomeno della tolleranza immunologica e non avviene la sensibilizzazione.[13] La tolleranza tende anche a svilupparsi quando l'allergene viene somministrato per via orale, endovenosa o intraperitoneale.[14] Una volta attivate le APC migrano attraverso i vasi linfatici afferenti sino alla regione paracorticale dei linfonodi regionali. Qui incontrano i linfociti T naive a cui si legano tramite ICAM-1 e LFA-3; l'incontro tra le due cellule è favorito dalla struttura della paracorticale e dalla natura dendritica delle APC. Il legame determina la secrezione di diverse citochine, di cui le più importanti sono IL-1 da parte delle APC e IL-2 da parte dei linfociti T. Queste citochine favoriscono la proliferazione di linfociti T CD4+ e CD8+ specifici per quel dato antigene che si riversano nei linfatici efferenti e quindi nella circolazione sanguigna.[15] Il sottogruppo di linfociti T CLA+ si localizza nella cute, specialmente in caso di flogosi, attirato da CCL27, una chemochina espressa dai cheratinociti basali e che si lega al recettore CCR10 sui linfociti. A questo punto i linfociti T citotossici sono in grado di indurre la morte cellulare nei cheratinociti attraverso Fas-ligando o perforine.[16] Nel caso di potenti allergizzanti, 1-4 settimane dopo il contatto può avvenire una reazione locale causata dall'interazione tra la piccola quota di antigene ancora presente nella cute e i linfociti T sensibilizzati che possono persistere per mesi.[17] Quando un soggetto sensibilizzato ad un dato allergene torna in contatto con quell'allergene in concentrazione sufficiente, si sviluppa una reazione locale in media in 24-48 ore sebbene l'intervallo tra l'esposizione e lo sviluppo delle prime lesioni possa variare da poche ore a quattro giorni.
Istopatologia
[modifica | modifica wikitesto]L'esame istopatologico delle lesioni è spesso di scarsa rilevanza in quanto sovrapponibile ad altre dermatiti, in particolare quelle irritative da contatto. Si verificano spongiosi epidermica che può evolvere sino alla distruzione dei ponti intercellulari con l'accumulo di liquido e lo sviluppo di bolle. Nelle forme croniche si riscontrano acantosi, ipercheratosi, edema ed infiltrato infiammatorio nel derma.
Clinica
[modifica | modifica wikitesto]La dermatite allergica da contatto si manifesta con papule o papulo-vescicole pruriginose su base eritematosa ed edematosa che si manifestano nei punti di contatto con l'allergene. Nei casi più acuti o in cui sono coinvolti potenti allergeni possono insorgere vescicole o bolle che possono rompersi risolvendosi in croste. Nelle forme croniche dove persiste il contatto con l'allergene o si verificano frequentemente nuovi contatti si possono sviluppare ipercheratosi, desquamazione, ragadi e lichenificazione. Il riconoscimento del sito primario di contatto e la distribuzione delle lesioni aiuta a rintracciare l'allergene o il gruppo di allergeni responsabili.
Le dermatiti del viso possono essere limitate o associarsi a lesioni sul resto del corpo. Sono comunemente provocate da cosmetici e prodotti per la pelle che contengono fragranze, conservanti e altri allergizzanti. Si manifestano con eritema, secchezza, prurito, tensione cutanea e nei casi acuti edema palpebrale. Le lesioni possono estendersi all'intera superficie cutanea, in particolare quando i responsabili sono allergeni volatili[18], o insorgere sotto forma di lesioni ben demarcate e non limitate al viso, come accade con lo smalto per le unghie[19] oppure ancora con le tipiche lesioni periorbitali provocate da montature di occhiali contenenti nichel. Gli allergeni fotosensibili risparmiano le aree non fotoesposte come la cute sottomentale.
Le dermatiti delle mani costituiscono i due terzi di tutti i casi sebbene siano più frequentemente di natura irritativa che non allergica. La sede e la morfologia delle lesioni talvolta permettono di identificare l'oggetto che le ha causate. Un classico esempio sono le dermatite allergiche da contatto causate da guanti in lattice le cui lesioni sono bilaterali, ben demarcate a livello dei polsi e coinvolgono prevalentemente il dorso delle mani. Il contatto con cemento contenente cromo o con IPPD determina spesso lesioni vescicolose ai palmi delle mani oppure lesioni discoidi. Lesioni costituite da chiazze eritematose "a striscia" sono frequentemente causate dallo sfregamento dell'arto superiore con vegetali quali edera velenosa o primula. Lesioni alle dita colpiscono perlopiù cuochi, giardinieri ed allevatori e sono causate da allergizzanti come aglio o tulipani.[20]
Desensibilizzazione allergica
[modifica | modifica wikitesto]La desensibilizzazione allergica si basa sull'uso degli allergeni individuati assunti dal paziente per lunghissimi periodi di tempo: uno due tre anni. La determinazione dell'aptene o degli allergeni responsabili la reazione allergica possono essere individuati attualmente con vari test quali con il Prick test o il Patch test, o con il dosaggio dei Rast sierici per ogni o gruppo di allergeni, oltre al dosaggio delle IgE totali. Generalmente si espongono, per un certo numero di ore, piccole superfici della pelle alle sostanze sospette, fino ad individuare quella responsabile.
Allergeni
[modifica | modifica wikitesto]Nichel
[modifica | modifica wikitesto]Il nichel è un metallo presente in molti oggetti, come occhiali, collane, monete, cinturini di orologi ecc. Ma non solo, il nichel è presente nella maggior parte dei cosmetici, dei saponi e degli shampoo.
Cromo
[modifica | modifica wikitesto]La fonte principale di cromo è il cemento, ecco perché molti muratori e lavoratori nei cementifici sono colpiti da dermatite. Il cromo è presente anche nei detersivi, nei saponi, nei tessuti ecc.
Cobalto
[modifica | modifica wikitesto]Il cobalto è presente nel cemento e in varie leghe metalliche, inchiostri, tinture, olii lubrificanti.
Coloranti
[modifica | modifica wikitesto]Vengono utilizzati nel settore tessile, nella cosmesi, nella lavorazione delle pelli.
Conservanti
[modifica | modifica wikitesto]Vengono utilizzati nel settore tessile, nella cosmesi, nei detergenti, nella lavorazione delle pelli.
Profumi
[modifica | modifica wikitesto]Vengono utilizzati nella cosmesi, nei detergenti
Resine
[modifica | modifica wikitesto]Le resine sono utilizzate nei settori industriali, elettrico, automobilistico, navale, ecc., ma anche nella preparazione di protesi chirurgiche e odontoiatriche.
Allergia al metallo
[modifica | modifica wikitesto]L'allergia ai metalli provoca l'infiammazione della pelle dopo il contatto con il metallo (materiale).[21][22] Si tratta di una forma di dermatite allergica da contatto.[23][24] Stanno diventando sempre più comuni, ad eccezione delle aree in cui sono presenti contromisure normative. I materiali metallici che possono interagire sia con il sistema immunitario innato che adattativo contengono alcuni elementi metallici a cui sono state associate reazioni allergiche, tra cui i più frequenti sono nichel (ioni Ni, Ni 2+ ), cobalto (ioni Co, Co 2+ ) e palladio (ioni Pd, Pd 2+ ).[25] Molti elementi metallici possono comportarsi come elettrofili, specialmente quelli che formano cationi (ioni positivi) o che hanno una carenza di elettroni con la capacità di agire come apteni legandosi ad alcune proteine. I ligandi termodinamicamente più favorevoli per il legame degli ioni metallici alle proteine sono i sostituenti imidazolici nell'istidina, i sostituenti tiolati nei residui di cisteina e i gruppi carbossilati dai residui di aspartato o glutammato.[25] Gli elementi metalli implicati in reazioni allergiche sono molti, i più comuni sono metalli pesanti ma sono segnalate anche reazioni a oligoelementi che possono considerati essenziali come zinco e cromo.[26]
Le persone possono diventare sensibili ad alcuni metalli attraverso il contatto con la pelle, di solito indossando o tenendo in mano prodotti di consumo (compresi i prodotti non metallici come i tessuti e la pelle trattata con metalli), o talvolta dopo un'esposizione sul lavoro. Il contatto con la pelle danneggiata aumenta la probabilità di sensibilizzazione.[27][28] Anche gli impianti medici possono causare reazioni allergiche.[29] La diagnosi viene effettuata con un patch test, un metodo che non funziona così bene per i metalli come per alcuni altri allergeni.
È noto che gli inchiostri per tatuaggi contaminati da allergeni metallici causano reazioni gravi, a volte anche a distanza di anni, quando l'inchiostro originale non è disponibile per i test.[30][31]
Anche gli impianti e le protesi, comprese le riparazioni dentali, sono suscettibili; il lavoro odontoiatrico è una delle principali vie di sensibilizzazione al palladio nella popolazione generale e gli operatori odontoiatrici possono sviluppare allergie professionali al palladio, sebbene anche la sensibilizzazione incrociata possa essere un modo comune per sviluppare allergie a questo metallo piuttosto raro. Anche i farmaci contenenti metalli possono potenzialmente causare sensibilizzazione.
I materiali ipoallergenici hanno meno probabilità di provocare una reazione allergica nelle persone.[32] Quando si parla di metalli ipoallergenici, la maggior parte si riferisce a metalli privi di nichel, poiché il 15% della popolazione ha un'affinità cutanea con questo metallo.[33]
La prevenzione e il trattamento delle allergie da contatto prevedono in gran parte di evitare l'aptene, cosa che può essere difficile quando si tratta di metalli comuni.[34] Non esistono cure per le allergie ai metalli, per alleviarne i sintomi possono essere prescritte creme corticosteroidee, creme non steroidee o per via orale corticosteroidi e antistaminici.[35]
Note
[modifica | modifica wikitesto]- ^ (EN) Pieter-Jan Coenraads, Thomas Diepgen e Wolfgang Uter, Epidemiology, Springer, 2006, pp. 135–163, DOI:10.1007/3-540-31301-x_10, ISBN 978-3-540-31301-4. URL consultato il 3 agosto 2024.
- ^ C. G. Mortz, J. M. Lauritsen e C. Bindslev-Jensen, Prevalence of atopic dermatitis, asthma, allergic rhinitis, and hand and contact dermatitis in adolescents. The Odense Adolescence Cohort Study on Atopic Diseases and Dermatitis, in The British Journal of Dermatology, vol. 144, n. 3, 2001-03, pp. 523–532, DOI:10.1046/j.1365-2133.2001.04078.x. URL consultato il 3 agosto 2024.
- ^ Carl M. Green, Catherine R. Holden e David J. Gawkrodger, Contact allergy to topical medicaments becomes more common with advancing age: an age-stratified study, in Contact Dermatitis, vol. 56, n. 4, 2007-04, pp. 229–231, DOI:10.1111/j.1600-0536.2006.01084.x. URL consultato il 3 agosto 2024.
- ^ https://www.ncbi.nlm.nih.gov/pubmed/15128314
- ^ C. L. Goh, Prevalence of contact allergy by sex, race and age, in Contact Dermatitis, vol. 14, n. 4, 1986-04, pp. 237–240, DOI:10.1111/j.1600-0536.1986.tb01232.x. URL consultato il 3 agosto 2024.
- ^ P. S. Friedmann, The relationships between exposure dose and response in induction and elicitation of contact hypersensitivity in humans, in The British Journal of Dermatology, vol. 157, n. 6, 2007-12, pp. 1093–1102, DOI:10.1111/j.1365-2133.2007.08162.x. URL consultato il 3 agosto 2024.
- ^ David A. Basketter, Donna Jefferies e Bob J. Safford, The impact of exposure variables on the induction of skin sensitization, in Contact Dermatitis, vol. 55, n. 3, 2006-09, pp. 178–185, DOI:10.1111/j.1600-0536.2006.00906.x. URL consultato il 3 agosto 2024.
- ^ L. Skov, H. Hansen e J. N. Barker, Contrasting effects of ultraviolet-A and ultraviolet-B exposure on induction of contact sensitivity in human skin, in Clinical and Experimental Immunology, vol. 107, n. 3, 1997-03, pp. 585–588, DOI:10.1046/j.1365-2249.1997.d01-944.x. URL consultato il 3 agosto 2024.
- ^ F. B. Walker, P. D. Smith e H. I. Maibach, Genetic factors in human allergic contact dermatitis, in International Archives of Allergy and Applied Immunology, vol. 32, n. 5, 1967, pp. 453–462, DOI:10.1159/000229956. URL consultato il 3 agosto 2024.
- ^ A. Schnuch, G. A. Westphal e M. M. Müller, Genotype and phenotype of N-acetyltransferase 2 (NAT2) polymorphism in patients with contact allergy, in Contact Dermatitis, vol. 38, n. 4, 1998-04, pp. 209–211, DOI:10.1111/j.1600-0536.1998.tb05709.x. URL consultato il 3 agosto 2024.
- ^ Mihaly Matura, Maria Sköld e Anna Börje, Selected oxidized fragrance terpenes are common contact allergens, in Contact Dermatitis, vol. 52, n. 6, 2005-06, pp. 320–328, DOI:10.1111/j.0105-1873.2005.00605.x. URL consultato il 3 agosto 2024.
- ^ (EN) Jean-Pierre Lepoittevin, Molecular Aspects of Allergic Contact Dermatitis, Springer, 2006, pp. 45–68, DOI:10.1007/3-540-31301-x_3, ISBN 978-3-540-31301-4. URL consultato il 3 agosto 2024.
- ^ M. Cumberbatch, R. J. Dearman e I. Kimber, Langerhans cells require signals from both tumour necrosis factor-alpha and interleukin-1 beta for migration, in Immunology, vol. 92, n. 3, 1997-11, pp. 388–395, DOI:10.1046/j.1365-2567.1997.00360.x. URL consultato il 3 agosto 2024.
- ^ Jonathan M. L. White, Anthony T. J. Goon e Ian R. Jowsey, Oral tolerance to contact allergens: a common occurrence? A review, in Contact Dermatitis, vol. 56, n. 5, 2007-05, pp. 247–254, DOI:10.1111/j.1600-0536.2006.01066.x. URL consultato il 3 agosto 2024.
- ^ Ian Kimber e Rebecca J. Dearman, Allergic contact dermatitis: the cellular effectors, in Contact Dermatitis, vol. 46, n. 1, 2002-01, pp. 1–5, DOI:10.1034/j.1600-0536.2002.460101.x. URL consultato il 3 agosto 2024.
- ^ Bernhard Homey, Harri Alenius e Anja Müller, CCL27-CCR10 interactions regulate T cell-mediated skin inflammation, in Nature Medicine, vol. 8, n. 2, 2002-02, pp. 157–165, DOI:10.1038/nm0202-157. URL consultato il 3 agosto 2024.
- ^ Harvey R. Smith, D. A. Basketter e J. P. McFadden, Irritant dermatitis, irritancy and its role in allergic contact dermatitis, in Clinical and Experimental Dermatology, vol. 27, n. 2, 2002-03, pp. 138–146, DOI:10.1046/j.1365-2230.2002.00997.x. URL consultato il 3 agosto 2024.
- ^ https://www.ncbi.nlm.nih.gov/pubmed/2941461
- ^ C. Lidén, M. Berg e G. Färm, Nail varnish allergy with far-reaching consequences, in The British Journal of Dermatology, vol. 128, n. 1, 1993-01, pp. 57–62, DOI:10.1111/j.1365-2133.1993.tb00148.x. URL consultato il 3 agosto 2024.
- ^ N. Hjorth e J. Roed-Petersen, Occupational protein contact dermatitis in food handlers, in Contact Dermatitis, vol. 2, n. 1, 1976-02, pp. 28–42, DOI:10.1111/j.1600-0536.1976.tb02975.x. URL consultato il 3 agosto 2024.
- ^ Common Metals That Trigger Eczema, su nationaleczema.org. URL consultato il 2 agosto 2024.
- ^ Metal Allergy, su www.malacards.org. URL consultato il 2 agosto 2024.
- ^ What Is Metal Allergy?, su my.klarity.healt. URL consultato il 2 agosto 2024.
- ^ Metal Allergy, su www.coastalallergyasthma.com. URL consultato il 2 agosto 2024.
- ^ a b Franziska Riedel, Marina Aparicio-Soto e Caterina Curato, Immunological Mechanisms of Metal Allergies and the Nickel-Specific TCR-pMHC Interface, in International Journal of Environmental Research and Public Health, vol. 18, n. 20, 15 ottobre 2021, pp. 10867, DOI:10.3390/ijerph182010867. URL consultato il 3 agosto 2024.
- ^ Yoko Yoshihisa e Tadamichi Shimizu, Metal Allergy and Systemic Contact Dermatitis: An Overview, in Dermatology Research and Practice, vol. 2012, 2012, pp. 749561, DOI:10.1155/2012/749561. URL consultato il 3 agosto 2024.
- ^ Pathological Analysis of Metal Allergy to Metallic Materials, su basicmedicalkey.com. URL consultato il 2 agosto 2024.
- ^ Metal allergy: A clinical conundrum, su www.healio.com. URL consultato il 2 agosto 2024.
- ^ What Is Metal Allergy?, su www.istanbulallergy.com. URL consultato il 2 agosto 2024.
- ^ Allergy risk: Metal particles from tattoo needles detected in the skin for the first time, su www.bfr.bund.de. URL consultato il 2 agosto 2024.
- ^ Orange, gray tattoo ink loaded with harmful heavy metals including lead and mercury, su www.naturalnews.com. URL consultato il 2 agosto 2024.
- ^ Sensitive ears? Have no fear: how to find the best metals for sensitive skin, su cordsclub.com. URL consultato il 2 agosto 2024.
- ^ Nickel-Free Jewelry, Hypoallergenic How To, su blomdahlusa.com. URL consultato il 2 agosto 2024.
- ^ Metal allergy: causes, symptoms, treatment, su okeydoctors.com. URL consultato il 2 agosto 2024.
- ^ (EN) Nickel allergy-Nickel allergy - Diagnosis & treatment, su Mayo Clinic. URL consultato il 3 agosto 2024.
Bibliografia
[modifica | modifica wikitesto]- Allergologia. Dalla dermatite atopica, Editeam, 2002.
- Larsen Adams, Dermatite da contatto - Atlante, Micarelli, 1994.
Voci correlate
[modifica | modifica wikitesto]Altri progetti
[modifica | modifica wikitesto] Wikimedia Commons contiene immagini o altri file su dermatite allergica da contatto
Wikimedia Commons contiene immagini o altri file su dermatite allergica da contatto
Collegamenti esterni
[modifica | modifica wikitesto]- eMedicine, Allergic Contact Dermatitis su eMedicine
- italiawiki.com – che cos’è, sintomi, cure